Диагностика простатита включает более 5 обязательных и 4 дополнительных процедур. Только по одному ректальному обследованию предстательной железы или УЗИ нельзя с точностью сказать, есть ли у мужчин воспаление в простате. Причина в том, что у многих урологических заболеваний похожая клиническая картина и только комплексное дифференциальное исследование исключает вероятность неправильного диагноза.
Как пройти осмотр
Мужчинам рекомендуется проводить профилактический осмотр простаты у уролога 1–2 раза в год (простатит, аденома и другие патологии простаты на первых стадиях проходят бессимптомно). При появлении признаков болезней к специалисту следует идти незамедлительно. Такими симптомами являются боли внизу живота и в паху, трудности с мочеиспусканием и эрекцией.
Врач начинает со сбора жалоб и анамнеза пациента, затем проводит общий осмотр. Следующий этап при подозрении на простатит – ректальное обследование (пальпация простаты через прямую кишку мужчины). Пальцевое исследование позволяет врачу оценить следующие параметры:
- Размеры предстательной железы.
- Поверхность (гладкая или бугристая).
- Плотность железы (мягкая или каменистая).
- Наличие или сглаженность центральной бороздки.
- Чувствительность мужчины при прощупывании простаты (испытывает ли боли).
В норме предстательная железа должна иметь хорошо прощупываемые 2 симметричные дольки и бороздку в середине. Размер поперечника здоровой простаты – от 2,5 до 3,5 см, в продольном направлении – 2,5–3 см. Поверхность должна быть равномерной, без ярко выраженных бугров, достаточно мягкой, но не рыхлой. Любое отклонение от перечисленных характеристик означает простатит, аденому простаты, фиброз, рак или другие патологии мочеполовой системы.
Анализы
Если ректальный осмотр и сбор анамнеза позволяют заподозрить простатит, то следующее действие уролога – направление пациента на лабораторные исследования. По клиническим стандартам обязательно проводятся следующие виды обследований:
Задайте вопрос врачу-урологу!

Колоколов В.Н.
- клинический анализ мочи;
- общий анализ крови;
- посев мочи на флору;
- при выявлении инфекции – определение чувствительности патогенов к антибиотикам.
Общий анализ крови помогает подтвердить острый простатит – при таком диагнозе наблюдается увеличение количества нейтрофилов со сдвигом лейкоцитарной формулы влево и сильное уменьшение уровня эозинофилов. Также возможно увеличение СОЭ. Для хронического воспаления характерно пониженное содержание гемоглобина (ниже 100 грамм на литр крови).
Чтобы исключить рак простаты, делается анализ сыворотки крови на содержание ПСА – простат-специфического антигена. Его повышенное количество свидетельствует о наличии опухолей, но не определяет их характер (доброкачественный или злокачественный). Чтобы узнать этот параметр, делается биопсия простаты с гистологическим изучением полученного материала.
Секрет простаты
При ректальном исследовании простаты уролог обращает внимание на выделяемый секрет. В норме он густой, без запаха, белого цвета. Максимальный объем – 1–2 капли (3–5 мл). В нем не должно быть примесей гноя или крови, так как это является признаком заболевания. Играет роль консистенция сока – если он выходит сгустками, то у мужчины дивертикулярный простатит. Более детально изучить материал позволяет лабораторное исследование.
Микроскопия и бактериологическое изучение секрета простаты основывается на подсчете лейкоцитов, лецитиновых зерен, амилоидных телец, макрофагов, патогенных и условно-патогенных организмов. Для простатита характерны отклонения:
- Острый простатит: цвет секрета желтоватый, запах сладковатый, рН кислый, лейкоцитов меньше половины, эпителиальных клеток – до ¼.
- Хронический бактериальный простатит: цвет желтый или бурый, запах кислый, рН кислый, лейкоцитов меньше половины, выявляются макрофаги (свыше 15), амилоидных телец много.
- Хронический небактериальный простатит: цвет красноватый, бурый, запах отсутствует, лейкоциты в норме, выявляются макрофаги (10–20), амилоидных телец много.
В некоторых случаях исследование секрета не позволяет выявлять простатит из-за некорректных показателей. Смазанные данные будут при наличии воспаления в других органах, температуре тела выше 39 градусов. Забор материала невозможен при противопоказаниях для ректального массажа (таким методом добывается простатический сок): при обострении геморроя, анальных трещинах, туберкулезе предстательной железы.
Моча
Общий и цитологический анализ мочи не требует особой подготовки. Мужчина должен собрать материал утром до завтрака в тару (лучше купить стерильный пластиковый контейнер в аптеке). За пару часов до этого пациенту не рекомендуется опорожнять мочевой пузырь, а за сутки нельзя принимать лекарства и спиртные напитки.
При катаральной форме болезни в общем анализе мочи отклонения от нормы могут не наблюдаться. При простатите последних стадий в исследуемом материале выявляются гнойные нити, выпадающие в осадок.
Изучение мочи мужчины позволяет диагностировать лейкоцитурию (повышение уровня лейкоцитов, что происходит при воспалениях). Для определения вида возбудителей делается посев мочи. Признаки патогенов в моче возникают при инфекционном простатите или осложнениях в виде воспаления мочевого пузыря и мочеиспускательного канала или пиелонефрита.
Мазки из уретры
Мазок из уретры – вид обследования, подтверждающий воспаление, вызванное возбудителями вроде трихомонад, гонококков, кандид. Назначается, если наблюдаются синдром хронической тазовой боли, зуд в паху, сыпь на половом члене, затрудненное мочеиспускание. Изучение взятого материала позволяет провести дифференциальную диагностику – отличить простатит, уретрит или венерические заболевания, часто имеющие схожие симптомы или протекающие одновременно.
Диагностируется болезнь только при правильно собранном мазке. Мужчине придется 2 дня до взятия материала воздержаться от секса. За час до процедуры не ходить в туалет по-маленькому. Если пациент принимает НПВС или антибиотики, то сдавать этот анализ бесполезно – данные будут некорректными.
Спермограмма
Спермограмма – анализ эякулята мужчины. Помимо простатита таким способом диагностируют заболевания семенных пузырьков, яичек, можно выявить бесплодие. Корректным будет материал, который сдает мужчина с температурой тела не выше 39 градусов, не принимающий антибиотики, воздерживающийся от половых актов 2–3 дня. За сутки до сдачи спермы не рекомендуется проводить массаж простаты.
Спермограмма включает три типа исследований. Макроскопический анализ предполагает изучение объема, цвета, вязкости и времени разжижения спермы. Микроскопическое обследование выявляет количество и качество сперматозоидов. Биохимический анализ определяет концентрацию в эякуляте фруктозы, цинка, альфа-глюкозидазы, L-карнитина. При бактериальном простатите могут обнаруживаться антиспермальные антитела.
При простатите спермограмма может выявлять ряд отклонений. Например, пониженный объем выделенной спермы (менее 1,5 мл), низкую концентрацию сперматозоидов в 1 мл (менее 15 млн), астенозооспермию (более 40% неподвижных спермиев), акиноспермию (более 32% неподвижных сперматозоидов).
Ткани простаты
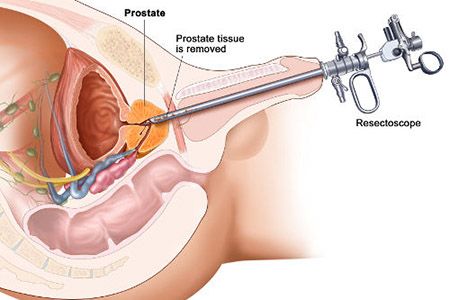
Когда обследуют увеличенную простату, то с помощью ректального осмотра и анализов мочи и крови не всегда удается понять характер уплотнений и расширений. Это может быть доброкачественная патология (аденома, простатит) или злокачественная (рак). Точно поставить диагноз помогает микроскопическое изучение тканей простаты, которые добываются методом биопсии.
Делается процедура следующим образом: пациенту трансректально вводится датчик УЗИ-аппарата, на конце которого находится пистолет с биопсионной иглой. Острым кончиком отрезается микроскопическая часть тканей железы и отдается в лабораторию для изучения. Обследование проходит по методу сравнения параметров материала с нормами из таблицы Глисона.
При застойном, вирусном или бактериальном простатите клетки железы выглядят уменьшенными в размере, количество соединительной ткани в межклеточном пространстве увеличено. Атипичных клеток с измененными ядрами наблюдаться не будет. Если же у мужчины рак простаты, то железистые клетки становятся крупными и собранными в скопления, выявляются их аномальные видоизменения.
УЗИ, МРТ и другие методы
Для подтверждения диагноза, а также определения стадии развития и особенности течения заболевания проводятся инструментальные исследования. При патологиях органов малого таза используются следующие методы обследования:
- традиционное УЗИ;
- трансректальное ультразвуковое исследование;
- магнитно-резонансная томография (МРТ);
- компьютерная томография.
Перечисленные методы позволяют узнать форму, толщину, ширину, длину простаты, ее массу, однородность структуры, эхогенность, васкуляризацию (сосудистый рисунок). Эти параметры нужны для определения урологических патологий: УЗИ, КТ и МРТ показывают воспалительные, пролиферативные, онкологические заболевания предстательной железы.
Самая большая неточность у классического УЗИ, но этот способ продолжает использоваться, так как прост в применении и доступен по цене. Трансректальное УЗИ считается «золотым стандартом» в выявлении простатита, но рак простаты таким способом трудно рассмотреть (особенно на первых стадиях). Наибольшая точность в определении опухолей у МРТ и КТ, но это сложные и дорогостоящие процедуры, поэтому их проводят, когда другие методы исследования показывают высокую вероятность онкологии.
Обследование в домашних условиях
Простату можно обследовать в домашних условиях и выявить первичные симптомы урологических патологий. Конечно, это не будет диагностика хронического простатита, так как достоверно узнать причину увеличенной железы не получится. Но наличие тревожных признаков при самостоятельном исследовании своего тела – это весомый повод для оперативного обращения к урологу.
Просто так, без надобности, проводить самодиагностику не стоит. Показаниями, чтобы обследоваться в домашних условиях, являются:
- Нарушенная уродинамика (частые позывы к мочеиспусканию).
- Слабая струя, невозможность полностью опорожнить мочевой пузырь.
- Дискомфорт в животе или паховой области (например, болезненное мочеиспускание).
- Снижение полового влечения, ослабление эрекции.
- Гнойные примеси или изменение цвета мочи на белый, бурый.
- Сперматорея или простаторея (выделения из полового члена).
Дома обследование происходит по той же схеме, что и во врачебном кабинете. Вначале мужчине надо очистить кишечник – за 10–12 часов провести клизмирование или принять слабительные препараты. Непосредственно перед процедурой следует принять ванну. Затем лечь на бок, согнуть ноги в коленях, ввести указательный палец в прямую кишку (предварительно надеть напальчник и сверху намазать его вазелином).
Пальцевое ректальное исследование выполняется методом прощупывания задней стенки кишечника и обнаружения граничащей с ней простаты. Железа обнаруживается легко – на ощупь напоминает небольшой грецкий орешек. Плохие симптомы: увеличенные размеры простаты, некруглая форма, наличие бугров, болезненность при прощупывании. Эти признаки сигнализируют о воспалении или другом патологическом процессе предстательной железы. При их выявлении следует обязательно пойти к урологу, так как требуются более точная диагностика и составление плана лечения.
Если у вас остались вопросы, задайте их в комментариях (это абсолютно анонимно и бесплатно). По возможности, я или другие посетители сайта помогут вам.